
Cập nhật các khuyến cáo chẩn đoán và điều trị tràn dịch màng phổi
Mặc dù trong một vài năm gần đây đã có những thay đổi quan trọng trong chẩn đoán và các phương pháp điều trị, tràn dịch màng phổi vẫn là một bệnh mà các bác sĩ chuyên khoa hô hấp phải đánh giá thường xuyên.
Biên dịch: TS. Vũ Quang Diễn
Victoria Villena Garrido, Enrique Cases Viedmab, Alberto Fernández Villarc, Alicia de Pablo Gafasd, Esteban Pérez Rodrígueze, José Manuel Porcel Pérezf, Francisco Rodríguez Panaderog, Carlos Ruiz Martínezh, Ángel Salvatierra Velázquezi, Luis Valdés Cuadradoj
Arch Bronconeumol. 2014 Jun;50(6):235-49
Tóm tắt
Mặc dù trong một vài năm gần đây đã có những thay đổi quan trọng trong chẩn đoán và các phương pháp điều trị, tràn dịch màng phổi vẫn là một bệnh mà các bác sĩ chuyên khoa hô hấp phải đánh giá thường xuyên. Mục đích của bài này là cập nhật những hiểu biết về tràn dịch màng phổi, xa hơn là xem xét lại các nguyên nhân gây bệnh màng phổi thấu đáo. Khuyến cáo này mở rộng hơn cho các chủ đề với một lợi ích lâm sàng trực tiếp, nhưng một cập nhật sơ bộ của các bệnh màng phổi khác cũng được trình bày. Trong các lợi thế khoa học chủ yếu gồm chẩn đoán siêu âm lồng ngực, tiêu fbrin trong khoang màng phổi, các thuốc gây dính màng phổi, hoặc các kỹ thuật dẫn lưu màng phổi mới.
Đánh giá bệnh nhân tràn dịch màng phổi
Tiền sử và thăm khám đầy đủ phải được thực hiện, gồm đánh giá bệnh, tiền sử nghề nghiệp và tiền sử dùng thuốc. Kỹ thuật hình ảnh thường quy nhất để phát hiện tràn dịch màng phổi là chụp X.Q ngực sau-trước1. Siêu âm lồng ngực thường dễ tiếp cận cho những bệnh nhân này. Siêu âm cũng được khuyến cáo cho tất cả các bác sĩ tiến hành thủ thuật chọc dò, mục đích là tăng hiệu quả chẩn đoán, giảm các tai biến của thủ thuật (A)3. Siêu âm thường có độ nhạy hơn X.Q trong phát hiện tràn dịch màng phổi, và tốt hơn CT trong phát hiện các vách ngăn (C). Chỉ định của siêu âm cũng gồm các tràn dịch màng phổi số lượng ít khu trú hoặc đóng kén để chọc dò hoặc sinh thiết, đặc điểm của dịch hoặc bề mặt màng phổi, hoặc hướng dẫn điểm vào cho nội soi lồng ngực. Sử dụng siêu âm được khuyến cáo cho tất cả các kỹ thuật xâm lấn màng phổi (B). Nếu có thể, siêu âm nên được thực hiện ngay trước kỹ thuật để tránh đâm thủng ở một điểm vào rõ rệt trước (F) 4. Chụp CT có ích lợi cho phát hiện các ác tính trong tràn dịch màng phổi, với xác định vị trí vùng hợp lý để sinh thiết hoặc để phát hiện các lĩnh vực bệnh khác thuộc nhu mô phổi hoặc trung thất. CT bụng có thể có ích để loại trừ các bệnh lý dưới cơ hoành gây tràn dịch màng phổi.
Một chẩn đoán đúng sẽ được thiết lập từ phát hiện lâm sàng và hình ảnh. Nguyên nhân chủ yếu gây tràn dịch màng phổi theo các hướng dẫn trước1. Chọc hút dịch không chỉ định cho bệnh nhân tràn dịch màng phổi hai bên mà lâm sàng nghi ngờ nhiều đến dịch thấm (H)5. Chọc hút dịch được thực hiện ở tất cả các tình huống khác, số lượng dịch cho phép. Chuẩn bị mẫu xét nghiệm và các phát hiện cơ bản ở dịch màng phổi được trình bày ở các hướng dẫn trước1. Nếu phân tích dịch không đủ để thiết lập chẩn đoán, mẫu mô màng phổi sẽ được thực hiện bởi sinh thiết màng phổi kín hoặc qua nội soi6. Sinh thiết màng phổi dưới hướng dẫn hình ảnh tăng độ nhạy của sinh thiết gần với giá trị của nội soi. Nội soi phế quản được chỉ định khi có biểu hiện các triệu chứng phế quản (ho ra máu, thay đổi ho hoặc đờm), hoặc khi có các nốt, khối u phổi hoặc các dấu hiệu nghi ngờ tắc nghẽn phế quản được thấy trên hình ảnh. Một lược đồ chẩn đoán bệnh nhân tràn dịch màng phổi ở hình1:
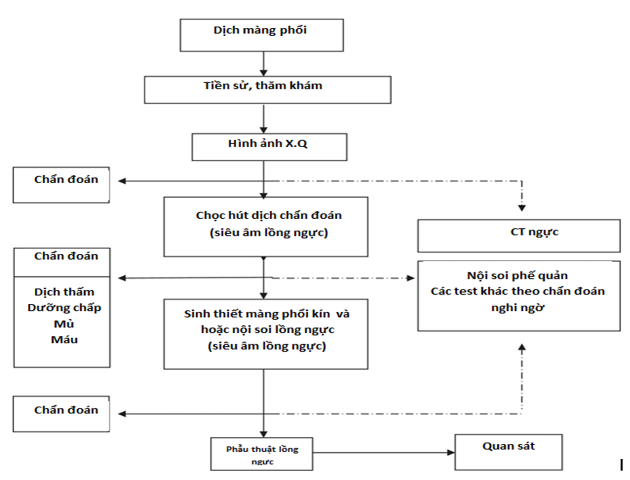
Hình 1. Lược đồ chẩn đoán bệnh nhân tràn dịch màng phổi.
Phân biệt dịch thấm và dịch tiết dịch màng phổi
Phân biệt giữa dịch thấm và dịch tiết là bước đầu tiên trong chẩn đoán nguyên nhân của bất cứ tràn dịch màng phổi nào. Kết quả trước từ một mất cân bằng giữa áp lực thủy tĩnh và áp lực keo ở phổi hoặc tuần hoàn hệ thống, những nơi sau đó sinh ra tăng tính thấm mạch máu. Dịch thấm hầu hết gây nên bởi suy tim (80%) và ít hơn bởi xơ gan. Các thủ thuật chẩn đoán thêm thường không đòi hỏi, ngược lại dịch tiết đòi hỏi đánh giá chẩn đoán rộng hơn vì chúng có nhiều nguyên nhân1. Tuy nhiên ở 80% các trường hợp, dịch tiết là thứ phát sau ung thư, viêm phổi, lao hoặc viêm màng phổi- tim vi rút. Trong thực hành lâm sàng, phân biệt giữa dịch thấm và dịch tiết dựa vào tiêu chuẩn của Light (B). Dịch tiết khi có một hoặc hơn các tiêu chuẩn sau:
+ Tỷ lệ protein dịch màng phổi / protein máu > 0.5
+ Tỷ lệ LDH dịch màng phổi / LDH máu >0.6
+ LDH dịch màng phổi > 2/3 giới hạn bình thường trên của LDH máu.
Hầu như tất cả dịch tiết (98%) được xác định chính xác khi sử dụng tiêu chuẩn này, nhưng xấp xỉ 30% dịch màng phổi - tim và 20% dịch màng phổi - gan bị phân loại nhầm là dịch tiết7. Tình huống này đặc biệt thường thấy ở bệnh nhân dùng thuốc lợi tiểu, hoặc khi tràn dịch màng phổi màu máu. Nếu suy tim nghi ngờ, nhưng dịch màng phổi ở ranh giới dịch tiết, sự khác nhau giữa mức độ albimin máu và dịch màng phổi được khuyến cáo. Nếu sự khác nhau > 1.2g/dl, một tình huống xảy ra ở 83% số bệnh nhân với bệnh tim đó “dịch tiết giả”, dịch màng phổi sẽ được xác nhận là dịch thấm7. Tràn dịch màng phổi –gan được gán như là dịch tiết bởi tiêu chuẩn của Light chỉ ra tỷ lệ albumin dịch và máu < 0.6 ở 77% các trường hợp7. Nếu có thể, định lượng nồng độ peptide bài liệu natri dịch màng phổi: NT-proBNP > 1500 pg/ml là có ích cho chẩn đoán suy tim (tỷ lệ dương tính đúng > 10)8, và tương quan chặt chẽ với định lượng NT-proBNP máu. Các tiêu chuẩn khác với giá trị kém hơn được đề xuất cho phân loại dịch tiết như mức độ cholesterol > 60mg/dl ở dịch màng phổi, hoặc tỷ lệ cholesterol dịch/máu >0.3.
Tràn dịch màng phổi do viêm phổi cận
Tràn dịch màng phổi do viêm phổi cận (PPPE) liên quan với nhiễm trùng phổi, thường là viêm phổi, áp xe phổi hoặc giãn phế quản bội nhiễm. Từ 20-57% viêm phổi vi khuẩn kèm theo PPPE trong tiến trình lâm sàng và xấp xỉ 40% số đó có biến chứng hoặc mủ màng phổi9. Bởi vậy tràn dịch màng phổi do viêm phổi nên được xem xét ở tất cả các bệnh nhân viêm phổi. PPPE xảy ra hầu hết ở giai đoạn khởi phát và giai đoạn cuối, và 2/3 số bệnh nhân tràn dịch có biến chứng hoặc mủ màng phổi có liên quan đến một yếu tố nguy cơ như bệnh phổi (giãn phế quản, COPD, ung thư phổi, tiền sử lao), bệnh hệ thống phù hợp với viêm phổi hít hoặc suy giảm miễn dịch. Hình 2 mô tả bệnh học của tràn dịch màng phổi do viêm phổi cận.
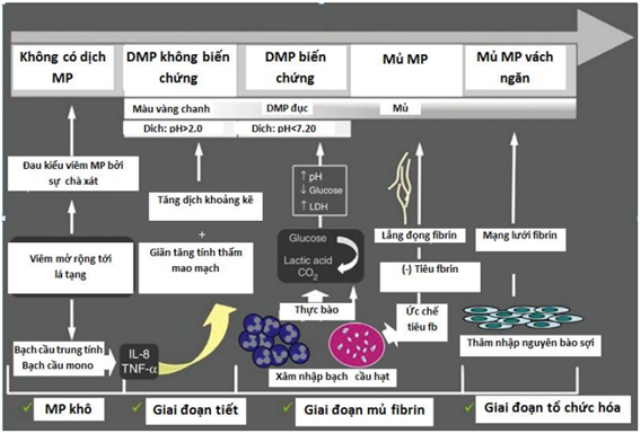
Hình 2. Bệnh học của tràn dịch màng phổi do viêm phổi cận.
Vi trùng học
Bằng chứng phân lập vi sinh khác nhau rất cao và vi khuẩn không phân lập được là > 40% của mủ màng phổi. Trong liên quan của PPPE với viêm phổi mắc phải cộng đồng hầu hết vi khuẩn gram dương phân lập được là vi khuẩn hiếu khí như các liên cầu khuẩn và tụ cầu vàng, sau đó bởi các vi khuẩn kỵ khí thường là viêm phổi hít và một số nhỏ là các vi khuẩn gam âm như Enterobacteriaceae, E.coli và haemophilus influenza ở những bệnh nhân có bệnh phổi hợp đặc biệt là đái đường hoặc nghiện rượu10. Ở viêm phổi bệnh viện, vi khuẩn hay gặp nhất là tụ cầu vàng và 60% kháng với methicillin. Tiếp theo hay gặp là các vi khuẩn hiếu khí gram âm như E.coli, Enterobacte và trực khuẩn mủ xanh cùng với vi khuẩn kỵ khí. Nhiễm trùng nấm hiếm gặp, như Candida là nguyên nhân nấm hay gặp nhất, đặc biệt ở bệnh nhân suy giảm miễn dịch.
Chẩn đoán
Khi đánh giá bất cứ viêm phổi nào, khả năng tràn dịch màng phổi do viêm phổi cận nên được xem xét. Hình ảnh là quan trọng ( X.Q, CT, siêu âm, và chọc dò). Chụp CT đối quang có ích lợi trong phân biệt đông đặc phổi, với đối quang trung bình so với tràn dịch màng phổi giảm đậm độ. Màng phổi trung thất, liên tiểu thùy và dịch khu trú cỡ nhỏ cạnh cột sống có thể được phát hiện trên CT. Với CT, một áp xe ngoại vi có thể cần phân biệt với tràn dịch màng phổi do viêm phổi cận có biến chứng dựa vào dấu hiệu màng phổi tách (màng phổi thành và màng phổi tạng dầy, thay thế các mạch máu xung quanh) là đặc điểm của PPPE. Khí trong PPPE mà trước đó không có, có thể là do vi khuẩn tạo ra hoặc tiến trình mủ màng phổi với một dò màng phổi-phế quản hoặc dò màng phổi thành. Dầy màng phổi hoặc mỏng lớp mỡ dưới xương sườn trên CT gợi ý nhiễm trùng khoang màng phổi và có thể có ích lợi để phát hiện ác tính liên quan đến PPPE. Tuy nhiên CT có độ nhạy thấp với phát hiện các vách trong khoang màng phổi.
Siêu âm lồng ngực giúp phát hiện các tràn dịch màng phổi số lượng nhỏ. Tồn tại các vách ngăn trên siêu âm gợi ý biến chứng của PPPE và tăng dội âm là liên quan đến mủ trong khoang màng phổi12. Siêu âm cung cấp hướng dẫn tốt nhất cho xác định vị trí đặt dẫn lưu, cải thiện hiệu quả của thủ thuật và giảm các nguy cơ biến chứng (B).
Chọc dò màng phổi luôn được thực hiện khi nghi ngờ tràn dịch màng phổi (B), và nuôi cấy máu nên được thực hiện (B). PPPE không biến chứng có thể trở lên biến chứng trong vòng < 12 giờ, vì vậy cần phải theo dõi lâm sàng sát sao. Sự tồn tại của vi sinh vật, tính chất đục hoặc mùi thối xác nhận chẩn đoán PPPE mà cần phải xem xét mủ màng phổi khi nó chứa mủ. Nuôi cấy dịch màng phổi thường âm tính và một quyết định điều trị sớm phải đưa ra trước khi có kết quả (24-48 giờ). Trong trường hợp này pH là chỉ điểm tốt nhất (A)13, nhưng các thông số sinh hóa khác như glucose, LDH cũng giúp nhiều cho chẩn đoán và tiên lượng. Cần nhớ rằng pH có thể thay đổi đối với mỗi một ngăn dịch màng phổi trong tràn dịch màng phổi vách ngăn, và cũng chú ý nó là axit trong tràn dịch màng phổi ác tính, viêm màng phổi trong viêm khớp dạng thấp, lupus và tràn dịch màng phổi do lao. Ngược lại, vi khuẩn Proteus gây tràn dịch màng phổi kiềm.
Điều trị
Mục tiêu là kiểm soát nhiễm trùng với kháng sinh hợp lý và dẫn lưu nhiễm trùng dịch màng phổi có hoặc không có biến chứng14,15. Dinh dưỡng tốt, đặc biệt ở bệnh nhân giảm protein máu, và không quên dự phòng khuyết khối11. Hình 3 sơ đồ điều trị PPPE.
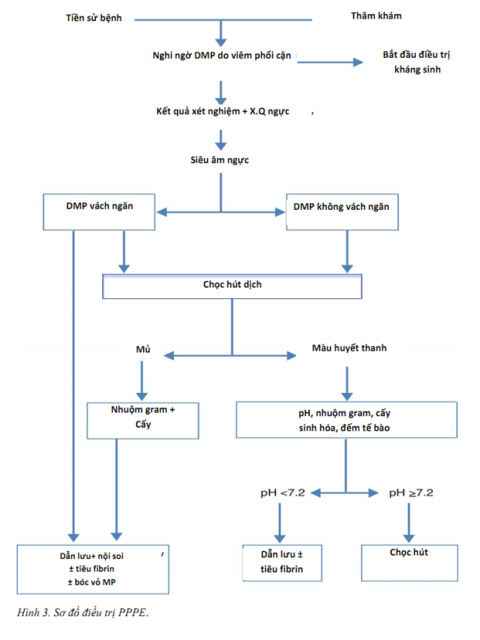
Sớm điều trị kháng sinh theo kinh nghiệm bao vây vi khuẩn kị khí (C) và điều chỉnh lại sau khi có kết quả nuôi cấy. Lựa chọn kháng sinh nên dựa vào nguồn gốc của PPPE cộng đồng hay nhiễm khuẩn bệnh viện, đặc điểm bệnh nhân, địa lý, và tính chất riêng của vi khuẩn địa phương và hoạt động của kháng sinh ở dịch màng phổi (B).
Phối hợp một cephalosporin thế hệ 3 với clindamycin hoặc metronidazole, hoặc hóa trị liệu đơn kháng sinh như amoxicllin clavulanate có thể được sử dụng. Bệnh nhân dị ứng với penicillin có thể được điều trị với clindamycin và thường phối hợp với một quinolone. Nếu nguồn gốc là một nhiễm trùng bệnh viện, khuyến cáo kháng sinh gồm vancomycin hoặc linezolid với tụ cầu kháng methicillin, trực khuẩn mủ xanh kháng các penicillin (piperacillin-tazobactam), carbapenam, hoặc cephalosporin thế hệ thứ 3 với metronidazole. Quan trọng hơn nhóm aminoglycoside có tính thấm kém với màng phổi và thường không được chỉ định (H).
Điều trị bằng chọc hút là một thủ thuật có hiệu quả trong tràn dịch màng phổi mức độ trung bình mà không đủ tiêu chuẩn đặt ống dẫn lưu (H). Đặt ống dẫn lưu được chỉ định trong tất cả các trường hợp mủ màng phổi hoặc PPPE có biến chứng (pH<7.20, PPPE vách ngăn hoặc vi khuẩn trong dịch màng phổi) (B). Khi không xác định được pH, glucose <60mg/dl và LDH > 1000 U/l là có giá trị để chỉ định đặt ống dẫn lưu màng phổi13. Cần nhấn mạnh là dẫn lưu màng phổi có thể chỉ định khi lâm sàng tiến triển chậm, thậm chí ngay cả khi pH>7.20. Trong tràn dịch vách ngăn, siêu âm lồng ngực giúp xác định vị trí dẫn lưu và đặt ống, nhất là khi cần đặt nhiều ống trong các khoang khác nhau để dẫn lưu.
Chưa có sự thống nhất về kích cỡ phù hợp của ống để dẫn lưu, nhưng các catheter nhỏ (10-14 của Pháp) là dễ dàng cho vị trí, ít chẩn thương và thuận lợi cho bệnh nhân hơn. Hơn nữa, nếu thực hiện hóa trị tiêu fibrin và rửa màng phổi, các ống cỡ to hơn có hiệu quả. Dẫn lưu có thể xem là thất bại khi nhiễm trùng vẫn tồn tại dai dẳng mặc dù cho kháng sinh. Vấn đề này có thể bởi vị trí dẫn lưu không chính xác, tồn tại nhiều vách ngăn, điều trị kháng sinh chậm trễ, hoặc tồn tại dò phế quản –khoang màng phổi.
Tiêu fibrin nên sử dụng sớm trong các trường hợp có vách ngăn và mủ màng phổi. Những thuốc đó giúp cho dẫn lưu dịch đặc dễ dàng hơn và ngăn chặn hình thành các vách trong khoang màng phổi. Streptokinase, urokinase hoặc alteplase với Dnase17 rất hay được sử dụng, nhưng chưa có sự thống nhất cho liều dùng18.
Bảng 1. Tổng kết các phác đồ hay sử dụng nhất. Đủ bằng chứng khoa học để khuyến cáo một thuốc hoặc một phác đồ.
Bảng 1. Liều thuốc tiêu Fibrin cho điều trị tràn dịch màng phổi do viêm phổi cận.
|
Tiêu fibrin |
Liều |
Dung dịch hòa tan |
Thời gian |
|
Streptokinase |
250000U/L |
50–100mL muối đẳng trương |
24 giờ, trong 7 ngày hoặc qua ống dẫn lưu <100ml/ ngày |
|
Urokinase |
100000–125000U/L |
20–100mL muối đẳng trương |
Từ 12–24 giờ, trong 6 ngày hoặc qua ống dẫn lưu <100ml/ ngày |
|
Alteplase |
10mg |
20–200mL muối đẳng trương |
24 giờ trong 6 ngày hoặc qua ống dẫn lưu <100ml/ ngày |
(a). Sau khi truyền thuốc tiêu fibrin qua ống dẫn lưu, để thuốc trong khoang màng phổi từ 2-4 giờ, sau đó dẫn lưu tự do hoặc hút ra ngoài.
Điều trị tiêu fibrin là an toàn và có một vài tác dụng phụ, nó cải thiện tiến triển trên hình ảnh và giảm số ngày dẫn lưu và nằm viện19. Chỉ chống chỉ định khi có dò màng phổi-phế quản. Nội soi lồng ngực sớm là một lựa chọn với bệnh nhân PPPE có vách ngăn. Nó cho phép cắt bỏ màng phổi với sự tái nở phổi sau đó, sự tháo mủ và đặt ống dẫn lưu. Điều trị phẫu thuật được chỉ định để kiểm soát nhiễm trùng khi thất bại với điều trị thuốc và dẫn lưu với tiêu fibrin.
Tràn dịch màng phổi do lao
Lao màng phổi chiếm khoảng 4-10% của tất cả các trường hợp lao và 10-15% trong nhóm tràn dịch được thừa nhận bởi chọc hút dịch ở Tây ban nha. Lao màng phổi thường là kết quả của đáp ứng miễn dịch riêng chống lại một vài thành phần kháng nguyên của M. tuberculosis mà đến màng phổi từ các ổ lao dưới màng phổi. Đáp ứng này là trung gian bởi các tế bào trung biểu mô, bạch cầu trung tính, lymphocyte Th 1(CD4), monocyte và các cytokine liên quan (IL-6, IL-8, INFγ), và yếu tố tăng trưởng màng trong mạch máu, chịu trách nhiệm cho viêm cục bộ, tăng tính thấm mạch và tích tụ dịch trong khoang màng phổi20.
Ở Tây ban nha, lao màng phổi hay mắc ở lứa tuổi trẻ <35 tuổi chiếm 60-70%. Lâm sàng biểu hiện thường cấp tính, hoặc bán cấp với ho, đau ngực và sốt (70% số bệnh nhân), khó chịu, mệt mỏi, chán ăn, sút cân, ra mồ hôi với khó thở ở các mức độ khác nhau. Tràn dịch màng phổi thường một bên (95%), số lượng từ nhỏ đến trung bình, mặc dù có thể tràn dịch số lượng lớn (12-18%), và đôi khi tạo vách ngăn (30%). Bệnh phổi đồng hành có thể xác định trên X.Q ngực (4-20%) hoặc trên CT (40-85%).
Chẩn đoán
Đặc điểm của các phương pháp chẩn đoán lao màng phổi ở bảng 2. Phân tích dịch màng phổi thấy tràn dịch dịch tiết với chủ yếu là lympho ở hầu hết các trường hợp (90%), đôi khi là các bạch cầu đa nhân trong những ngày đầu, mức độ ADA cao, không có bạch cầu ưa axit và < 5% tế bào trung biểu mô (A)20. Chẩn đoán xác định lao màng phổi khi phân lập được M.tuberculosis trong dịch màng phổi hoặc mô màng phổi. BACTEC cung cấp hiệu quả lớn hơn và nhanh hơn (2 tuần) so với nuôi cấy LJ21. Phân tích độ nhạy cảm thuốc bởi soi kính (MODS) cho kết quả nhanh hơn (2 tuần) và độ nhạy cao hơn LJ (20% đối với 7% ở dịch màng phổi và 81% đối với 51% ở mô màng phổi21. (C) Các test khuyếch đại axit nhân có độ nhạy thấp hơn cho chẩn đoán lao màng phổi (có thể do liên quan đến các yếu tố ức chế trong dịch màng phổi hoặc do sự cô lập trong tế bào của mycobacteria) và độ đặc hiệu cao22.
Bảng 2. Các phương pháp chẩn đoán lao
|
Test chẩn đoán |
Nhận xét |
Mức độ bằng chứng |
|
Test Tuberculin |
Dương tính ở 75% người không nhiễm HIV và 53% HIV(+) |
C |
|
Đờm |
Hiệu xuất khác nhau:- biểu hiện hoặc không có thâm nhiễm phổi: 28%–50% đổi với 4%–7%- với ZN: 12% LJ: 52% không phụ thuộc vào tổn thương trên X.Q. |
F |
|
Dịch màng phổi |
ZN <5%; LJ: 36%–55% (cao hơn ở nhiễm HIV) |
A |
|
Mô từ sinh thiết màng phổi thành |
ZN: 30%–50%; LJ: 40%–71%. U hạt 80% (toàn bộ >90%) |
A |
|
BACTEC (nuôi cấy lỏng) |
Tốt hơn và kết quả nhanh hơn (2 tuần) so với LJ dịch màng phổi: 24% ở HIV(-), 75% ở HIV-positive. Mô MP: 34% ở HIV(-) và 71% ở HIV (+) |
C |
|
Nhạy cảm thuốc quan sát bằng kính hiển vi(MODS) |
Nhanh hơn (2 tuần) và nhạy hơn so với LJ (dịch: 20% đối với 7%, sinh thiết: 81% đối với 51%). |
C |
|
Khuyếch đại ADN |
Hai phương pháp: AMPLICOR MTB và AMTD (Se 62% đối với 76%, Sp 97% đối với 91%). Nó đắt và giới hạn độ nhạy. |
C |
|
ADA tổng |
Rất ích lợi cho các khu vực có dịch tễ lao cao và kháng thuốc thấp. Se: 88%–100%. Sp: 81%–97%. Dương tính giả gặp ở: TDMP do viêm phổi cận có biến chứng, viêm khớp dạng thấp và u lympho |
B |
|
|
ADA>35U/I+Lymph/neutroph>0.70+Age<35 years: sensitivity 93%–94%, specificity 94%–97% |
F |
|
ADA2 (ADA1/ADA tổng) |
Se 100%, sp 97%–99% |
F |
|
INF-gamma |
Se 89%–99%, sp 92%–98%. Dương tính giả: TDMP do viêm phổi cận và u lympho. ADA kinh tế hơn, nhanh hơn. |
B |
Phân tích mô màng phổi bởi sinh thiết màng phổi kín chỉ ra các u hạt có giá trị trong chẩn đoán. Độ nhạy > 80% và AFB(+) vào khoảng 30-50% hoặc nuôi cấy (+) từ 40-71%, hiệu quả chẩn đoán 90% và thừa nhận chẩn đoán (A)20. Nội soi lồng ngực chẩn đoán được chỉ định khi lâm sàng tồn tại dai dẳng nghi ngờ lao, các kết quả khác âm tính (F).
Mức độ ADA tăng trong dịch màng phổi, với độ nhạy 88-100%, độ đặc hiệu 81-97% và giá trị cutoff là 35 IU (B). Hiệu quả là giống nhau ở người nhiễm HIV, thậm chí số lượng CD4 thấp24. Hiệu quả cải thiện ở bệnh nhân <35 tuổi với tỷ lệ lympho/bạch cầu trung tính ở dịch màng phổi >0.70 (độ nhạy 93-94%, độ đặc hiệu 94-97%).
ADA dương tính giả xảy ra chủ yếu ở PPPE có biến chứng (đặc biệt là mủ màng phổi) và u lumpho, và các nguyên nhân ít gặp khác như viêm khớp dạng thấp, và một số ung thư. Trong lao màng phổi, tăng ADA là kết quả của ADA2 isoenzyme sinh ra từ sự hoạt hóa monocyte thành đại thực bào. Vì thế hiệu suất của ADA được tính ADA1/tổng ADA < 0.42 (tổng ADA = ADA1 + ADA2), với độ nhạy 100%, độ đặc hiệu 97-99% (F)25.
Mức độ IFNγ bắt nguồn từ sự hoạt hóa lympho T (CD4) cũng tăng trong lao màng phổi và hiệu quả chẩn đoán cao như ADA20 (Se: 89-99%, Sp: 92-98%) với điểm cutoff khác nhau phụ thuộc vào phương pháp và đơn vị tính (B). Dương tính giả trong mủ màng phổi, u lympho. ADA được khuyến cáo bởi giá thành thấp và cho kết quả nhanh.
Các test kết hợp chẩn đoán cho tràn dịch màng phổi lymphocyt gồm độ tuổi, mức độ ADA, nuôi cấy dịch màng phổi và nhuộm, nuôi cấy mycobacteria và phân tích mô học của sinh thiết MP kín, cùng với đáp ứng điều trị cấu thành tiếp cận chẩn đoán phù hợp (hình 4).
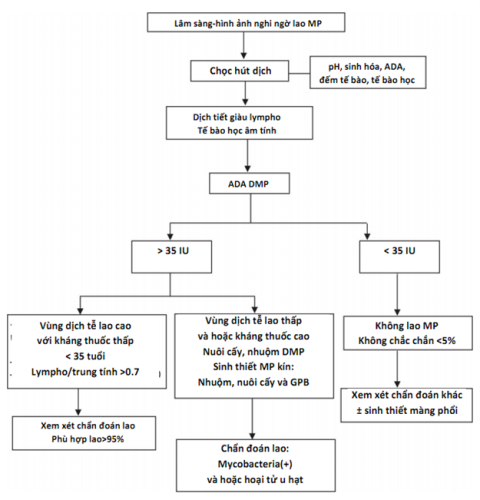
Hình 4. Tiếp cận chẩn đoán tràn dịch màng phổi nghi do lao
Điều trị lao màng phổi không khác với lao phổi với phác đồ 2EHRZ/4RH (A). Đồng thời dẫn lưu màng phổi có thể giảm các triệu chứng nhưng không có bằng chứng cải thiện thời gian điều trị26.
Sử dụng thuốc tiêu fibrin trong lao màng phổi có vách ngăn có thể giúp giải quyết dịch màng phổi và giảm hậu quả dầy màng phổi (>10 mm). Tuy nhiên, dầy màng phổi được thấy < 20% số bệnh nhân sau một năm và ảnh hưởng chức năng là thấp ở hầu hết các trường hợp (G). Cocticoit, bắt đầu 2 tuần sau điều trị lao, có thể có ích cho lâm sàng ở các trường hợp nặng bởi khó thở, nhưng không chỉ ra có ích lợi lâu dài (G).
Mủ màng phổi lao hiếm khi gặp, nhưng thường đòi hỏi bóc vỏ màng phổi bởi sự suy giảm chức năng và thất bại điều trị gây nên bởi ổ cặn và thường phổi chia ngăn với dầy và thậm chí can xi hóa màng phổi mà đưa đến sự ngấm thuốc bị cản trở (H).
Tràn dịch màng phổi ác tính
Tràn dịch màng phổi ác tính (MPE) xảy ra ở 15-35% của tất cả tràn dịch màng phổi và là một nguyên nhân hàng đầu của dịch tiết màng phổi, nhưng sự ác tính liên quan tới màng phổi không tràn dịch cũng có thể xảy ra và cần xem xét. Thời gian sống thêm trung bình thường là từ 4-6 tháng. Hầu như MPE sinh ra bởi di căn, đặc biệt là từ phổi (>1/3 số các trường hợp), và ung thư vú. Nếu bệnh nhân phơi nhiễm asbestos, ung thư trung biểu mô có thể là nguyên nhân hàng thứ 3 của MPE, nhưng u lympho và u buồng trứng và các nguyên nhân khác cần xem xét. Hầu như nguyên nhân có thể của tràn dịch ở nữ mà được biết ung thư vú là di căn.
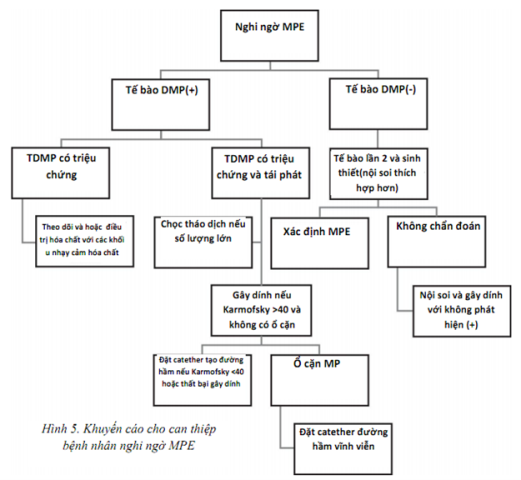
Cơ chế chính của MPE là tăng tính thấm mao mạch, thường liên quan đến tắc nghẽn dẫn lưu hệ bạch huyết tại màng phổi hoặc trung thất “ tràn dịch màng phổi cận ung thư” có thể xảy ra bởi nguyên nhân không có sự thâm nhiễm trực tiếp của khối u như viêm phổi tắc nghẽn, xẹp phổi, tắc mạch phổi, nghẽn lympho trung thất, tắc nghẽn ống ngực (tràn dịch dưỡng chấp), hội chứng tĩnh mạch chủ trên, u liên quan đến màng ngoài tim, xạ trị gây độc, hoặc giảm albumin máu. Khuyến cáo cho can thiệp bệnh nhân nghi ngờ MPE ở hình 5.
Khía cạnh lâm sàng và hình ảnh
Hầu hết MPE bắt đầu bằng khó thở gắng sức và tăng dần khi tràn dịch lớn và đè nén phổi, cơ hoành. Nếu kéo dài, có đau ngực nhiều, ung thư trung biểu mô nên được nghi ngờ, đặc biệt những người có tiền sử phơi nhiễm asbestos.
Hình ảnh, phụ thuộc vào số lượng:
- MPE thường chiếm hơn một nửa- nửa ngực.
- Nếu hai bên (thường gặp hơn do ưng thư vú và ung thư buồng trứng di căn), hình tim không to, ngoại trừ giai đoạn di căn tràn dịch màng tim.
- Khi trung thất ở trung tâm mà tràn dịch số lượng lớn một bên, tắc nghẽn đầu gần phế quản, sự cố định trung thất bởi khối u và hoặc sưng hạch lympho, hoặc thâm nhiễm màng phổi mở rộng ( u trung biểu mô và hoặc phổi không nở) nên được nghi ngờ.
- Chụp CT đối quang nên được chỉ định, ở những trường hợp tràn dịch màng phổi có thể không quan sát được các tổn thương khác. Ác tính có thể nghi ngờ nếu có các nốt màng phổi, dầy lan tỏa màng phổi thành > 1 cm, khối màng phổi dầy ( ở trung thất, thường là do ung thư trung biểu mô màng phổi tiến triển) hoặc di căn gan liên quan đến tràn dịch màng phổi được thấy.
Siêu âm lồng ngực có độ đặc hiệu đạt đến 95% cho MPE nếu quan sát thấy dấu hiệu dầy màng phổi thành và màng phổi tạng hoặc các nốt trên bề mặt cơ hoành27.
Chẩn đoán
Phân tích dịch màng phổi
Dịch máu xuất hiện củng số nghi ngờ ác tính. Dịch là dịch tiết chiếm > 95% các trường hợp. >80% dịch chủ yếu là lympho, với mức độ ADA < 35 U/L vào khoảng 95% các trường hợp. Glucose < 60mg/dl, và khoảng 30% pH là 7.30, chỉ ra bệnh tiến triển, tăng sự phù hợp với sinh thiết và tế bào học dương tính. Nhớ rằng xác định các marker ung thư trong dịch màng phổi là không được khuyến cáo thường quy (C).
Hiệu quả của tế bào học là xấp xỉ 60%, cao hơn ở ung thư vú và ung thư buồng trứng so với u lympho, ung thư mô, và ung thư trung biểu mô28 và khi đó 60 ml dịch màng phổi hoặc hơn gửi đến xét nghiệm. Tế bào học nhắc lại hơn hai lần không mang lại lợi ích (B), và sinh thiết được khuyến cáo khi tế bào học lần hai là cần thiết29.
Xét nghiệm dịch màng phổi bởi lưu bào kế có thể giúp ích nếu u lympho nghi ngờ. Kỹ thuật cell block hoặc nhuộm hóa mô miễn dịch có ích lợi trên lâm sàng. Trừ khi có chỉ dẫn khác, dịch màng phổi làm tế bào học được đựng trong ống citrate để ngăn chặn đông vón, nhưng các môi trường khác không nên sử dụng, bởi nguy cơ gây nhiễu cho kỹ thuật xét nghiệm.
Sinh thiết màng phổi bằng kim
Xấp xỉ 50%, độ nhạy của sinh thiết màng phổi bằng kim trong MPE là thấp hơn tế bào học. Tuy nhiên, độ nhạy tăng lên khi glucose và pH dịch màng phổi thấp. Phối hợp giữa sinh thiết và tế bào học cải thiện hiệu quả chẩn đoán. Hai kỹ thuật kết hợp đặc biệt được khuyến cáo trong trường hợp lưỡng lự giữa lao và ác tính, khi đó nó có ích lợi cao trong viêm màng phổi do lao và không như nội soi lồng ngực, có thể thực hiện kỹ thuật ở người bệnh ngoại trú, nếu rõ dầy màng phổi lan tràn với dịch thưa thớt hoặc các nốt lớn ở màng phổi thành trêm siêu âm, CT, sinh thiết dưới hướng dẫn của CT có thể giành hiệu quả 85% (B)30.
Nội soi lồng ngực
Đây là thủ thuật lựa chọn khi dịch tồn tại dai dẳng > 2 tuần và tế bào học âm tính. Hiệu suất chẩn đoán > 95% (B). Nội soi lồng ngực cho phép kiểm soát sự quan sát của của sinh thiết lớn của màng phổi thành và màng phổi tạng (để làm hóa mô miễn dịch và các xét nghiệm khác). Nó cũng giúp để đánh giá sự lan tràn của u trong khoang màng phổi và gây dính màng phổi có thể tiến hành cùng với thủ thuật. Nội soi màng phổi có thể thực hiện trong các đơn vị nội soi hô hấp với đòi hỏi đúng mức, với gây tê cục bộ và an thần/giảm đau không cần đặt ống.
Điều trị
Có nhiều lựa chọn cho điều trị MPE
Điều trị chung
Điều trị bằng hóa chất có hiệu quả trong kiểm soát MPE liên quan đến u lympho, ung thư phổi tế bào nhỏ, ung thư vú. Tuy nhiên, sớm gây dính màng phổi được khuyến cáo trong trường hợp tái phát nhanh, mục đích để ngăn chặn sự xấu đi của bệnh nhân hoặc phát triển ổ cặn màng phổi mà sẽ làm cho phổi không nở được và làm cho màng phổi thành và màng phổi tạng dính vào nhau (B).
Chọc hút dịch điều trị
Nên thực hiện ngay ở những bệnh nhân có số lượng dịch màng phổi lớn và có sự đẩy trung thất, nhưng tháo dịch phải chậm để tránh phù phổi do tái nở phổi. Chăm sóc đặc biệt nên được thực hiện khi trung thất ở trung tâm trong tràn dịch số lượng lớn. Trong những trường hợp này nên theo dõi áp lực màng phổi khi tháo dịch31. Chọc tháo dịch, một biện pháp điều trị duy nhất để kiểm soát MPE không được khuyến cáo, ngoại trừ ở bệnh nhân với tuổi thọ ước tính còn < 1 tháng. Sử dụng catheter mỏng (10-14F) được ưa chuộng hơn với gây dính màng phổi nếu không có ổ cặn (A)32.
Gây dính màng phổi
Đưa vào trong màng phổi một chất kích thích gây viêm mạnh mà dẫn đến xơ dính giữa hai lá màng phổi và làm mất khoang màng phổi. Gây dính được chỉ định khi dịch màng phổi gây nên triệu chứng (khó thở) với khuynh hướng tái lập dịch sau chọc hút, chỉ số Karnofsky > 40 và phổi tái nở tốt sau chọc hút, loại trừ tắc nghẽn đầu gần phế quản và hoặc ổ cặn MP33.
Bột talc được lựa chọn cho gây dính (A) và mục đích giảm tối đa nguy cơ biến chứng, nó nên được làm sạch chất ô nhiễm (asbestos ..) và cỡ hạt của nó nên > 15μm (B)34. Khi nội soi lồng ngực, cho phép phối hợp chẩn đoán và điều trị. Bột talc cũng có thể được sử dụng ở dạng treo (trong dung dịch muối) qua một ống dẫn lưu (dạng hồ), và lựa chọn này thích hợp cho những bệnh nhân có bệnh phổi màng phổi đối bên, không thể gây xẹp phổi một bên cho nội soi lồng ngực, hoặc những bệnh nhân có chỉ số Karnofsky thấp.
Doxycycline cũng có thể được truyền nhỏ giọt trong những trường hợp này, luôn luôn cho thêm một số lượng giảm đau cần thiết.
Truyền bleomycin, iodine povidone và nitrat bạc cũng có thể sử dụng gây dính nhưng tất cả đều có biến chứng và hiệu quả kém hơn bột talc. Hình 3 chỉ ra đặc điểm của các thuốc gây dính và hiệu quả lâm sàng của chúng35.
Table 3. Thuốc gây dính màng phổi hay sử dụng nhất trong thực tiễn lâm sàng.
|
Thuốc gây dính |
Hiệu quả lâm sàng |
Lợi ích |
Bất lợi |
|
Bột Talc phun |
80%–95% |
- Không đắt- rất hiệu quả, dễ kiếm |
- Gieo rắc các hạt nhỏ ngoài MP nếu <15μm, với nguy cơ suy hô hấp- đòi hỏi nội soi lồng ngực. |
|
Hồ bột Talc |
70%–85% |
- Không đắt- dễ kiếm – dễ ứng dụng |
- Gieo rắc các hạt nhỏ ngoài MP nếu <15μm, với nguy cơ suy hô hấp- Hiệu quả kém, với dễ chia ngăn hơn bột talc phun |
|
Doxycycline |
70%–85% |
- Dễ kiếm – dễ ứng dụng |
- Rất đau- Thường đòi hỏi liều riêng- Nguy cơ suy hô hấp cấp. |
|
Iodine povidone |
65%–95% |
- Không đắt- dễ kiếm – dễ ứng dụng |
- Nguy cơ quá mẫn bởi tuyến giáp có thể hấp thu iod- Rất đau- tăng huyết áp |
|
Bleomycin |
60%–85% |
- Giống với hiệu quả của hồ bột talc. |
- Rất đắt- Đau- độc tố tiềm tàng từ hấp thu hệ thống |
|
Nitrate bạc |
75%–90% |
- Dễ kiếm- Giống với hiệu quả của hồ bột talc. |
- Rất đau – viêm phế nang thoáng qua ở nền phổi- Có thể gây viêm hệ thống |
|
Corynebacterium parvum |
75%–85% |
- Dễ ứng dụng – hiệu quả tốt |
- Không sẵn có ở hầu hết các nước |
|
Quinacrine |
70%–90% |
|
- Rất đau- đôi khi rối loạn tâm thần- thường đòi hỏi liều riêng |
|
Oxytetracycline |
60%–80% |
- Dễ ứng dụng |
- Không có sẵn- tái phát muộn |
Đặt catheter (xấp xỉ 15F) trong khoang màng phổi lâu dài dẫn lưu với bình chân không.
Trong những năm gần đây, sử dụng các catheter đó đã trở lên thông dụng để kiểm soát tràn dịch màng phổi ác tính, và còn là một phương pháp để thay thế gây dính hóa học36-41. Chúng đặc biệt được chỉ định ở những bệnh nhân với ổ cặn màng phổi, những người có tiên lượng tuổi thọ ngắn hoặc những bệnh nhân thất bại khi gây dính (B)42. Mặc dù dính màng phổi xảy ra tự phát ở xấp xỉ một nửa số bệnh nhân với loại catheter này, có thể nhỏ giọt bột talc theo đường này để bổ xung hiệu quả điều trị tăng lên. Vấn đề chính là chi phí và nguy cơ nhiễm trùng, sự xâm nhập của u ở điểm nhét ống và mất protein mạn tính qua dịch tháo ra.
Phẫu thuật màng phổi
Rất hiếm khi chỉ định, ở bệnh nhân u trung biểu mô và có tình trạng toàn thân tốt với thất bại gây dính. Phẫu thuật màng phổi được tiến hành với phẫu thuật nội soi dưới hướng dẫn của video.
Tràn dịch màng phổi trong bệnh hệ thống
Bằng chứng của tràn dịch màng phổi do bệnh hệ thống chiếm xấp xỉ 1%. Đặc điểm quan trọng nhất, đặc biệt trong bệnh mô liên kết là tăng tính thấm mao mạch, là hậu quả của sự thâm nhiễm trực tiếp màng phổi hoặc cơ chế miễn dịch. Tràn dịch màng phổi cũng có thể là hậu quả của tim, thận đi kèm do nguyên nhân từ bệnh tự miễn, hoặc do tắc mạch, hoặc do thuốc. Hai bệnh hay gặp nhất là viêm khớp dạng thấp và lupus ban đỏ hệ thống. Các bệnh khác được tổng kết ở dưới43.
Table 4. Đặc điểm của tràn dịch màng phổi ở các bệnh hệ thống hiếm gặp.
|
Bệnh |
Tần xuất |
Cỡ/vị trí |
Đặc điểm tràn dịch |
Giải quyết |
|
Hội chứng Sjögren |
1% |
Ít/ một hoặc hai bên |
Dịch tiết Lympho,yếu tố thấp(+), ANA and anti-SS-A/anti-SS-B Ab |
Tự khỏi hoặc dùng coticoit |
|
Bệnh mô liên kết hỗn hợp |
<6% |
Ít/ một hoặc hai bên |
Dịch tiết bạch cầu trung tính |
|
|
Viêm cột sống dính khớp |
0.1%–5% |
Ít/một bên |
Dịch tiết các tế bào khác nhau, pH, glucose bình thường |
Tiến triển dầy màng phổi |
|
Viêm đa cơ |
Hiếm |
Ít |
Không mô tả |
|
|
U hạt Wegener |
5%–55% |
Ít/một bên |
Dịch tiết bạch cầu trung tính |
Tự khỏi hoặc điều trị ức chế miễn dịch |
|
Hội chứng Churg-Strauss |
29% |
Hai bên |
Dịch tiết bạch cầu ưa axit |
Uống corticoit |
|
Bệnh Behçet |
1%–5% |
|
Dịch thấm (tắc nghẽn tĩnh mạch chủ trên) hoặc dưỡng chấp |
Uống corticoit, dẫn lưu hoặc gây dính |
|
Sarcoidosis |
0.7%–10% |
Ít/một bên |
Dịch tiết lympho, gluocse bình thường, đôi khi dịch thấm, với chủ yếu bạch cầu ưa axit, glucose thấp, tăng tỷ lệ CD4/CD8 |
Tự khỏi hoặc uống corticoit |
|
Hội chứng đau cơ tăng bạch cầu ưa axit |
12%–33% |
Ít/hai bên |
Dịch tiết bạch cầu ưa axit |
Uống corticoit |
|
Xơ cân tăng bạch cầu ưa axit |
Hiếm |
Hai bên |
Dịch tiết bạch cầu ưa axit |
Uống corticoit |
|
U lympho nguyên bào mạch tự miễn |
12% |
Ít/ một hoặc hai bên |
Dịch tiết lympho |
|
|
Viêm động mạch tế bào khổng lồ |
Hiếm |
|
Dịch tiết bạch cầu trung tính |
Uống corticoit |
Viêm khớp dạng thấp
Liên quan đến màng phổi là khía cạnh hay gặp nhất trong lồng ngực của viêm khớp dạng thấp (RA) và xảy ra ở 5% số bệnh nhân. Mặc dù RA thường hay gặp ở phụ nữ hơn, nhưng phần lớn tràn dịch màng phổi do RA lại xảy ra ở đàn ông độ tuổi trung niên (80%) với hàm lượng yếu tố thấp cao, các nốt thấp và biểu hiện cả HLA-B8 và Dw3. Tràn dịch màng phổi ở các trường hợp này thường số lượng ít, một bên (70%), ở bên trái, và không có triệu chứng. Nó thường xảy ra nhiều năm sau chẩn đoán RA và có thể thoáng qua, tái phát và mạn tính. Dịch có thể màu huyết thanh, màu sữa, máu và mủ. Đặc điểm hóa sinh của tràn dịch mạn tính (80% các trường hợp) thường pH<7.20, lượng glucose thấp (80% < 50mg/dl), tỷ lệ glucose dịch màng phổi/huyết thanh <0,5, LDH tăng (>1000U/L), hàm lượng yếu tố thấp cao hơn 1/320 ( nhìn chung ở dịch cao hơn ở máu) và mức độ thấp của bổ thể toàn phần và các thành phần của bổ thể. Tuy nhiên pH và glucose thường ở mức độ bình thường ở tràn dịch màng phổi cấp tính. Ở nhiều nước với tỷ lệ lao thấp, tràn dịch – thấp khớp mạn tính là nguyên nhân hầu hết của dịch giả dưỡng chấp, nhưng tràn dịch dưỡng chấp và mủ cũng được mô tả. Sinh thiết màng phổi thường không chẩn đoán được. Và thường tràn dịch màng phổi –thấp khớp không đòi hỏi điều trị, nhưng đôi khi điều trị chọc tháo dịch nhắc lại là cần thiết để ngăn chặn dầy màng phổi và ổ cặn màng phổi44.
Lupus ban đỏ hệ thống
Khu vực màng phổi liên quan đến bệnh có thể biểu hiện ở 5% số trường hợp, trong khi 30-50% sẽ phát triển thành viêm màng phổi có triệu chứng. Dịch màng phổi có khuynh hướng hai bên (50%), số lượng ít và hiếm khi liên quan đến bệnh nền ở phổi. Chúng sinh ra giống dịch tiết điển hình và không có test xác định để phân biệt chúng với các tràn dịch khác. Mức độ bổ thể thấp và hàm lượng ANA cao (>1/160) ở dịch màng phổi gợi ý nhưng không kết luận vì một số MPE, đặc biệt là u lympho cũng có hàm lượng ANA cao. Một số nghiên cứu cho thấy xác đinh ANA trong dịch màng phổi không cung cấp thêm thông tin so với ANA trong máu. Tuy nhiên nếu ANA âm tính trong dịch màng phổi sẽ không ủng hộ chẩn đoán viêm màng phổi do lupus45. Tồn tại các tế bào lupus ban đỏ có giá trị cao trong chẩn đoán tuy nhiên test này hiếm khi thực hiện bởi thời gian cho kết quả dài. Trong sinh thiết màng phổi mẫu nhuộm huỳnh quang miễn dịch đặc trưng có thể thấy, đặc điểm là sự bắt màu nhân của các tế bào màng phổi với kháng IgM, kháng IgG, hoặc kháng C3. Trong lupus do thuốc gây ra, tràn dịch màng phổi có thể biểu hiện, thường biến mất sau dừng thuốc. Hầu hết các trường hợp, tràn dịch màng phổi bởi lupus hoặc lupus do thuốc gây ra đáp ứng tốt với các thuốc chống viêm không steroit và liều thấp coticoit đường uống46.
Tràn dịch màng phổi do bệnh tim
Tràn dịch màng phổi do suy tim
Nó có thể là nguyên nhân hay gặp nhất của tràn dịch màng phổi. Trên X.Q chuẩn, xấp xỉ 60% các tràn dịch này là hai bên, 30% một bên ở bên phải và 10% một bên ở bên trái47. Dịch màng phổi chỉ chiếm 1/3 (đôi khi ít hơn) nửa ngực ở >80% các trường hợp47. Dịch màng phổi có thể khu trú ở rãnh liên thùy và có thể giống như một khối u phổi. Phân tích dịch màng phổi là không cần thiết trong bệnh cảnh lâm sàng và hình ảnh X.Q điển hình. Chọc dò dịch chỉ chỉ định trong các trường hợp sau: (1), tràn dịch màng phổi một bên, đặc biệt nếu không có tim to, (2), bệnh nhân sốt hoặc đau kiểu viêm màng phổi, và (3), biểu hiện tràn dịch dai dẳng mặc dù đã dùng lợi tiểu.
Hầu hết tràn dịch do suy tim, dịch màng phổi được giải quyết với thuốc lợi tiểu. Trong một vài trường hợp khó điều trị bằng cách này, chọc tháo dịch điều trị nhắc lại, gây dính hoặc đặt một catheter lâu dài trong khoang màng phổi được sử dụng. Gây dính một bên có nguy cơ tiềm tàng cho tăng tràn dịch ở bên đối diện. Mặc dù kinh nghiệm còn hạn chế, đặt catheter lâu dài trong khoang màng phổi kiểm soát khó thở ở tất cả bệnh nhân và có thể rút sau một đôi tháng ở một nửa trường hợp, vấn đề chính là tạo nên sự dính màng phổi tự phát48.
Tràn dịch sau phẫu thuật tái tạo mạch vành
Ngay sau phẫu thuật bắc cầu động mạch vành hầu hết các bệnh nhân có tràn dịch màng phổi số lượng ít và tự hết dần dần49. Nhưng tỷ lệ tràn dịch màng phổi chiếm hơn ¼ nửa lồng ngực là10%. Những tràn dịch trung bình hoặc lớn sinh ra khó thở và thường khu trú ở nửa ngực trái, nếu hai bên, dịch nhiều hơn ở bên trái. Chọc dò nên được thực hiện, bởi các chẩn đoán phân biệt gồm suy tim, tắc mạch phổi, tràn dịch dưỡng chấp hoặc tràn dịch màng phổi nhiễm trùng. Tràn dịch màng phổi có triệu chứng trong 30 ngày đầu sau phẫu thuật thường bởi chấn thương phẫu thuật và dịch màng phổi màu máu, dịch tiết giàu bạch cầu ưa axit là hay gặp nhất. Dịch màng phổi lên đến mức độ lớn nhất hơn 1 tháng sau phẫu thuật là dịch tiết giàu lympho có thể là nguồn gốc miễn dịch và có thể là một biến thể của hội chứng tổn thương sau tim. Điều trị bằng chọc tháo dịch là cần thiết và được nhắc lại hai lần hoặc hơn ở 20% các trường hợp.
Bệnh màng ngoài tim
Hội chứng tổn thương sau tim là viêm màng ngoài tim xảy ra ( với hoặc không có tràn dịch màng ngoài tim), nhiều ngày, nhiều tuần, nhiều tháng sau nhồi máu cơ tim cấp tính (hội chứng dressler), phẫu thuật tim với cắt màng ngoài tim, tổn thương màng tim hoặc thậm chí một yếu tố vội vàng nhỏ như can thiệp mạch vành qua da, đặt máy điều hòa nhịp tim hoặc đốt điện. Tỷ lệ của hội chứng Dressler <1% và hội chứng sau phẫu thuật cắt màng ngoài tim là 15%. Cơ chế là miễn dịch trung gian, bệnh nhân với biểu hiện viêm màng phổi và hoặc không đau màng ngoài tim, sốt và tăng các chất phản ứng giai đoạn cấp tính cùng với dịch tiết màng phổi một bên số lượng ít chủ yếu là ở bên trái và đôi khi có thâm nhiễm phổi. Điều trị gồm aspirin ( hội chứng dressler), thuốc không steroit cho trường hợp khác và các trường hợp đáp ứng kém hoặc tái phát, coticoit có thể chỉ định. Dự phòng bằng colchicine ngay sau phẫu thuật (0.5mg/12h /1 tháng) giảm nguy cơ tràn dịch màng tim, màng phổi sau phẫu thuật tim50.
Tràn dịch màng phổi liên quan đến tối thiểu ¼ và >1/2 các trường hợp cấp tính và các trường hợp viêm màng ngoài tim co thắt. Trong trường hợp đầu: tràn dịch màng phổi hầu như số lượng ít (<1/3 nửa ngực) và một bên ở bên trái, trong khi trường hợp thứ hai, tràn dịch hai bên là chính. Phân tích sinh hóa chỉ ra bản chất dịch tiết là hầu hết. Viêm màng ngoài tim cấp tính được điều trị với các thuốc giảm đau không steroit mà phải phối hợp với colchicine trong 3 tháng (0.6mg/ngày với <70kg, 1g/ngày với >70kg) để giảm nguy cơ bệnh dai dẳng hoặc tái phát.
Tắc mạch phổi
X.Q chỉ ra tràn dịch màng phổi ở 1/3 số bệnh nhân với tắc mạch phổi, mặc dù các kỹ thuật khác nhạy hơn như siêu âm hoặc CT chỉ ra có tràn dịch ở ½ các trường hợp51. Tràn dịch < 1/3 nửa ngực chiếm 90%, và một bên là 85%. Trong 20% số bệnh nhân đặc biệt là chẩn đoán chậm sau 10 ngày kể từ khi có triệu chứng khởi phát, tràn dịch là có vách ngăn51. Bởi số lượng dịch màng phổi ít và thuốc chống đông được sử dụng ngay khi lâm lâm sàng gợi ý, nên chỉ có 1/3 số bệnh nhân được chẩn đoán dưới chọc dò dịch. Tràn dịch màu máu chiếm ½, dịch là dịch tiết, và tỷ lệ bạch cầu đa nhân và lympho khác nhau. Điều trị tắc mạch không làm thay đổi sự tồn tại dịch màng phổi.
Tràn dịch màng phổi sau phẫu thuật
Tràn dịch màng phổi sau phẫu thuật lồng ngực, ổ bụng (cắt phổi, thay phổi, phẫu thuật tim) không xác định được bất cứ lý do nào khác của tắc mạch, nhiễm trùng, suy tim, vỡ ống ngực hoặc phổi không nở, hay gặp sau phẫu thuật 1-4 ngày. Tỷ lệ khác nhau từ 40-80% phụ thuộc vào công cụ chẩn đoán bởi siêu âm hay X.Q. Tràn dịch sau phẫu thuật có thể một hoặc hai bên, thường số lượng ít và không có triệu chứng, tự mất trong tháng đầu (không cần chọc hút). Tuy nhiên đôi khi dai dẳng hơn 3 tháng nhưng thường tồn tại số lượng nhỏ <1/4 nửa ngực.
Tràn dịch màng phổi sau phẫu thuật tim, lồng ngực thường là dịch tiết giàu bạch cầu đa nhân trung tính trong tháng đầu sau đó là lympho. Nó gây nên bởi thao tác khoang màng phổi và hoặc tổn hại tim sau (trong trường hợp này liên quan với sốt, khó thở và tăng bạch cầu). Tràn dịch màng phổi sau phẫu thuật ổ bụng là hay gặp nhất của tràn dịch dịch thấm, phù hợp bởi cổ chướng trước đó, giảm albumin…., mặc dù đôi khi kích thích cơ hoành cũng gây nên dịch tiết52.
Tràn dịch màng phổi liên quan đến các triệu chứng như sốt, hoặc đau, sau phẫu thuật ổ bụng, lồng ngực, sau đó xuất hiện tràn dịch màng phổi, tồn tại hơn 30 ngày, tăng mức độ qua thời gian, đòi hỏi phải loại trừ các biến chứng khác trong thời gian sau phẫu thuật như chảy máu màng phổi, tắc mạch, nhiễm trùng, vỡ ống ngực, suy tim, phổi không nở, áp xe hoặc u máu dưới cơ hoành, những nguyên nhân khác ở hình 6. Tràn dịch sau phẫu thuật không đòi hỏi điều trị đặc biệt, và cần dẫn lưu khi nó sinh ra các tổn hại đến hô hấp.

Hình 6. Chẩn đoán tràn dịch màng phổi sau phẫu thuật lồng ngực, ổ bụng
Ở bệnh nhân thay phổi, với sự cố tràn dịch màng phổi tại bất kỳ thời điểm trong tiến trình lâm sàng hoặc tăng tràn dịch màng phổi sau phẫu thuật, ngay cả khi không có triệu chứng, đòi hỏi loại trừ chống thải ghép bởi sinh thiết phổi qua phế quản. Chọc hút dịch được chỉ định chỉ khi chống thải ghép trước đó được loại trừ và các nguyên nhân khác như nhiễm trùng, ung thư sẽ được khảo sát tỉ mỉ.
Tràn dịch màng phổi bởi thuốc
Tràn dịch màng phổi thứ phát sau sử dụng thuốc, thường liên quan với khu vực nhu mô phổi, là một nguyên nhân hiếm gặp. Danh sách các thuốc gây nên rất rộng lớn (www.pneumotox.com), Vì thế khai thác tiến sử bệnh nhân cẩn thận là hết sức cần thiết. Trong đó các thuốc amiodarone, nitrofurantoin, methysergide and bromocriptine là hay gặp nhất. Không có số liệu riêng cho chẩn đoán, thực hiện chẩn đoán sau khi loại trừ các nguyên nhân khác. Tràn dịch màng phổi có thể là giàu bách cầu ưa axit, và đôi khi cùng với tăng bách cầu ưa axit máu ngoại vi. Sinh thiết màng phổi chỉ ra viêm không đặc hiệu20,54. Quan hệ thời gian giữa uống thuốc và biểu hiện tràn dịch màng phổi nên được thiết lập cho chẩn đoán. Tràn dịch màng phổi biến mất sau ngừng thuốc sẽ xác nhận quan hệ nguyên nhân và chẩn đoán (C)20,54,55.
Tràn dịch màng phổi ở bệnh phụ khoa lành tính
Hội chứng Meig, lạc nội mạc tử cung, hoặc hội chứng tăng kích thích buồng chứng là các nguyên nhân hiếm gặp của tràn dịch màng phổi, thường đi kèm với cổ chướng. Hội chứng Meig có đặc điểm là tràn dịch màng phổi và cổ chướng song hành trong sự liên quan với u đặc buồng chứng lành tính, mặc dù đôi khi liên quan với các u ác tính mức độ thấp, như các u tế bào hạt. Chẩn đoán được xác nhận khi, sau khi cắt bỏ u tiên phát, dịch ổ bụng và màng phổi sẽ hết, nhưng có thể phải mất nhiều tuần. Lạc nội mạc tử cung giai đoạn tiến triển nên được phân biệt ở phụ nữ độ tuổi sinh đẻ, là nguyên nhân hiếm gặp gây chảy máu màng phổi20,55. Chú ý là trong hai nguyên nhân này, tăng các marker u như CA-125 có thể gặp. Hội chứng tăng kích thích buồng trứng chỉ ra hội chứng lâm sàng của buồng trứng to bởi sự tồn tại của đa nang và sự tích tụ dịch khoang ngoài mạch. Tiền sử điều trị hóc môn thụ thai và loại trừ các nguyên nhân khác đòi hỏi cho chẩn đoán. Điều trị nguyên nhân này dựa trên sự kiểm soát điện giải và ngăn chặn bệnh tắc mạch. Nếu tràn dịch màng phổi sinh khó thở, chọc tháo dịch được chỉ định (D)20,55.
Tràn dịch màng phổi ở bệnh tiêu hóa lành tính
Bệnh gan, bệnh tụy, áp xe trong ổ bụng, thủng thực quản hoặc phẫu thủ thuật ổ bụng có thể sinh ra tràn dịch màng phổi mặc dù phát hiện phụ thuộc vào kỹ thuật sử dụng ( X.Q, siêu âm, hoặc CT ngực)20,55. Bệnh cảnh lâm sàng thường có đặc điểm của tiến trình tiêu hóa gây nên nó và điều trị sẽ phụ thuộc vào kiểm soát của nó. Chọc dò dịch chẩn đoán thường được chỉ định nếu tràn dịch biến chứng hoặc những nguyên nhân có thể khác nghi ngờ (D). Mặc dù tăng amylase trong tràn dịch màng phổi thứ phát sau bệnh tụy hoặc thủng thực quản, nhưng cũng có thể xảy ra ở tràn dịch màng phổi ác tính và ít hơn ở tràn dịch lao20,56. Nếu tràn dịch màng phổi triệu chứng rõ, hoặc không được giải quyết sau kiểm soát bệnh ruột-dạ dày, chọc tháo dịch điều trị hoặc dẫn lưu có thể được chỉ định (D).
Tràn dịch màng phổi-gan, một biến chứng vào khoảng 6% của các trường hợp xơ gan với cổ chướng, được điều trị ban đầu với hạn chế muối và phối hợp furosemid và spironolacton. Một hoặc nhiều lần chọc tháo dịch có thể cần thiết nếu tràn dịch số lượng quá lớn. Gần 1/3 tràn dịch màng phổi-gan trở lên khó điều trị với điều trị lợi tiểu. Thay gan nên được chỉ định cho những bệnh nhân đó, như là một cách để kéo dài thời gian sống. Trong khi chờ đợi thay gan, nếu xảy ra tình huống chống chỉ định, tràn dịch màng phổi có thể quản lý bằng đặt một shunt gan với hệ thống mạch cơ thể hoặc một catheter lâu dài trong khoang màng phổi57. Tuy nhiên gây dính không được xem xét vì nó thất bại trong hầu hết các trường hợp.
Đặc điểm của tràn dịch màng phổi gây nên bởi các bệnh phụ khoa liên quan hay gặp nhất và bệnh tiêu hóa được tổng kết ở bảng 5
Bảng 5. Khía cạnh hay gặp nhất của TDMP liên quan đến bệnh tiêu hóa và bệnh phụ khoa lành tính.
|
Bệnh |
Đặc điểm dịch màng phổi |
|
Hội chứng Meigs |
Hay gặp hơn ở bên phải, dịch trong, dịch tiết tế bào mono với số lượng tế bào thấp, proteins ở giới hạn thấp, CA 125 có thể tăng. |
|
Lạc nội mạc tử cung |
Hay gặp hơn ở bên phải, màu máu hoặc màu chocolate, CA 125 có thể tăng. |
|
Hội chứng tăng kích thích nang |
Hay gặp hơn ở bên phải hoặc hai bên, dịch tiết mono với số lượng tế bào thưa thớt. |
|
Thủng thực quản |
Hay gặp hơn ở bên trái, dịch tiết bạch cầu hạt, pH và glucose thấp,amylase rất cao(isoenzyme nước bọt), thường có mủ hoặc vi khuẩn. |
|
Viêm tụy cấp |
Hay gặp hơn ở bên trái, amylase tăng nhẹ hoặc trung bình( isoenzyme tụy), dịch tiết bạch cầu hạt với glucose bình thường |
|
Dò tụy |
Hay gặp hơn ở bên trái, amylase rất cao (isoenzyme tụy), dịch tiết bạch cầu hạt, đôi khi xuất huyết màng phổi |
|
Áp xe trong ổ bụng |
Vị trí phụ thuộc vào nguồn gốc áp xe, dịch tiết bạch cầu hạt với LDH và protein ở phạm vi giới hạn thấp. |
Tràn dịch màng phổi bởi asbestos
Phơi nhiễm asbestos có thể gây nên những khía cạnh đa dạng của bệnh màng phổi, có nhiều khía cạnh phối hợp trên một bệnh nhân. Nó bao gồm mảng màng phổi, xơ màng phổi lan tỏa, và asbestos lành tính liên quan đến tràn dịch màng phổi. Sau cùng là đặc điểm dịch tiết một bên số lượng từ ít đến trung bình, với đặc điểm giống máu và huyết thanh và thường tăng bạch cầu ưa axit. Chẩn đoán dựa vào sự nghi ngờ và loại trừ các nguyên nhân khác, với tối thiểu 3 năm phơi nhiễm. Nó theo xu hướng tự hết dịch với tái phát 1/3 trường hợp.
Tràn dịch dưỡng chấp
Nó xuất hiện từ sự tích tụ dịch lympho nguồn gốc từ ruột ( dưỡng chấp) trong khoang màng phổi là kết quả của vỡ hoặc tắc nghẽn ống ngực, hoặc đoạn dưỡng chấp tích tụ đổ vào khoang màng bụng ( dưỡng chấp ổ bụng). Nguyên nhân hầu hết là ác tính và chấn thương1. Chẩn đoán khi triglyceride trogn dịch màng phổi > 110mg/dl và < 50mg/dl loại trừ tràn dịch dưỡng chấp với những ngườ không ăn kiêng hoặc dinh dưỡng ngoài ruột. Nếu từ 50-110 mg/dl, phát hiện các hạt nhũ chấp trên kênh lypit xác định chẩn đoán. Tràn dịch dưỡng chấp cần phân biệt với tràn dịch giả dưỡng chấp khi đó cholesterol dịch màng phổi > 200mg/dl1.
Mặc dù chưa thống nhất hoặc bằng chứng cho hướng dẫn điều trị tràn dịch dưỡng chấp, nhưng điều trị ban đầu dường như không bàn cãi là giải quyết sự ép của khoang màng phổi và ống lympho ngực bởi dẫn lưu liên tục qua ống dẫn lưu màng phổi. Dẫn lưu này hiệu quả hơn chọc hút bởi nó đẩy nhanh tốc độ dòng tắc nghẽn, và cũng cung cấp kiểm soát chính xác sự dò dưỡng chấp.
Phối hợp sự lựa chọn khác nhau nên được áp dụng ở mỗi thứ tự hợp lý dựa trên nguyên nhân ( bẩm sinh, chấn thương, ác tính, sau phẫu thuật…), tình trạng dinh dưỡng, chuyển hóa, và không có chống chỉ định phẫu thuật. Bệnh nền luôn luôn được điều trị nếu có thể (hình 7)58
Điều trị dinh dưỡng: Dựa trên hai lự chọn cơ bản để giảm lỗ thủng dưỡng chấp và triglyceride thấp. (1) dinh dưỡng đường uống hay đường ruột tránh triglyceride chuỗi dài để ngăn chặn tạo thành các hạt nhũ chấp, cho phép sử dụng triglyceride chuỗi trung bình, mà có sự hấp thu trực tiếp vào hệ thống tĩnh mạch cửa và giảm qua ống ngực. (2) Ruột nghỉ hoàn toàn và dinh dưỡng ngoài ruột. Cả hai lựa chọn có kết quả giống nhau, mặc dù dinh dưỡng ngoài ruột là lựa chọn tốt hơn59.
Điều trị bằng công cụ: Chọc hút dịch có thể là đủ trong một số trường hợp đến khi điều trị bệnh nền mang đến hiệu quả. Nếu không hiệu quả, đặt ống dẫn lưu để giảm bớt sức ép và kiểm soát lỗ thủng hàng ngày. Gây dính bằng hóa chất thường được thực hiện ở bệnh nhân mà không đáp ứng với ăn kiêng và dẫn lưu. Bột talc được đưa qua ống dẫn lưu hoặc khi nội soi lồng ngực, gây dính cơ học khác có thể thực hiện với phẫu thuật lồng ngực hoặc qua nội soi. Gây dính là lựa chọn được thừa nhận tốt cho tràn dịch dưỡng chấp ác tính và khó điều trị, hoặc khi thắt ống ngực không thể thực hiện được.
Điều trị bằng thuốc: Sử dụng somatostatin, octreotide để giảm dòng máu qua tĩnh mạch cửa, gan, nội tạng và hệ bạch huyết.
Điều trị phẫu thuật: Thắt ống ngực, thường thực hiện qua nội soi lồng ngực có video hỗ trợ hoặc phẫu thuật lồng ngực tại mức lỗ cơ hoành-động mạch chủ. Thắt là phẫu thuật chuẩn cho tràn dịch dưỡng chấp do chấn thương và do điều trị gây nên ở những trường hợp lỗ dò dưỡng chấp lớn, dai dẳng, dinh dưỡng kém, suy giảm miễn dịch, nằm viện dài ngày hoặc thất bại điều trị bảo tồn. Điều trị khác ít chỉ định như tạo shunt màng phổi màng bụng, nút qua da dưới hướng dẫn của huỳnh quang, tạo đường nối giữa ống ngực với hệ thống tĩnh mạch.
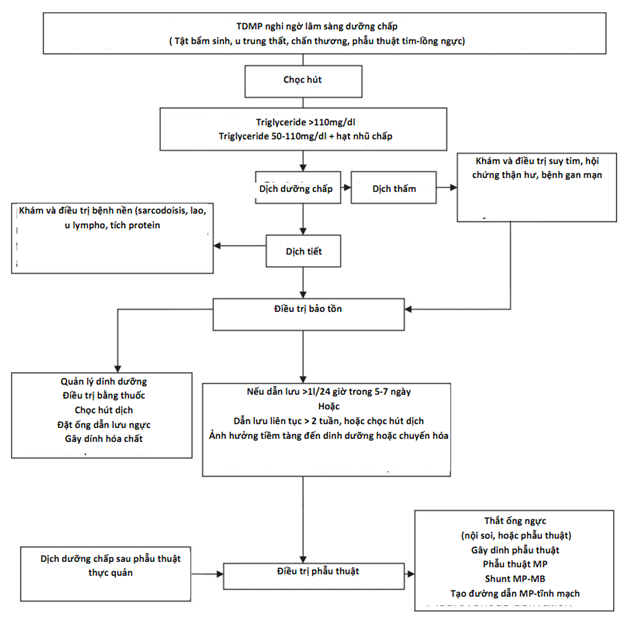
Hình 7. Sơ đồ điều trị tràn dịch màng phổi dưỡng chấp
Tràn máu màng phổi
Tràn máu màng phổi là biểu hiện máu ở trong khoang màng phổi. Một tràn dịch màu máu được xem xét là tràn máu màng phổi khi hematocrit ở dịch màng phổi > 50% ở máu ngoại vi.
Chẩn đoán: Triệu chứng và dấu hiệu khác nhau phụ thuộc vào nguyên nhân, thể tích và tốc độ tích tụ máu. Trong chảy máu màng phổi do chấn thương, huyết động không ổn định và đau nhiều là thường thấy, trong khi không do chấn thương, khó thở và các dấu hiệu do sự chiếm đóng của dịch màng phổi thường biểu hiện. Hình ảnh, siêu âm, CT ngực chỉ ra biểu hiện dịch màng phổi tự do hoặc khu trú, đôi khi hình ảnh tương thích với cục nghẽn có thể chỉ ra liên quan đến các tổn thương mà chỉ điểm hướng tới nguyên nhân. Chẩn đoán xác định bởi chọc hút và xét nghiệm dịch màng phổi.
Điều trị: Tràn máu màng phổi cấp tính và tồn dư nên được phân biệt ở hình 8:
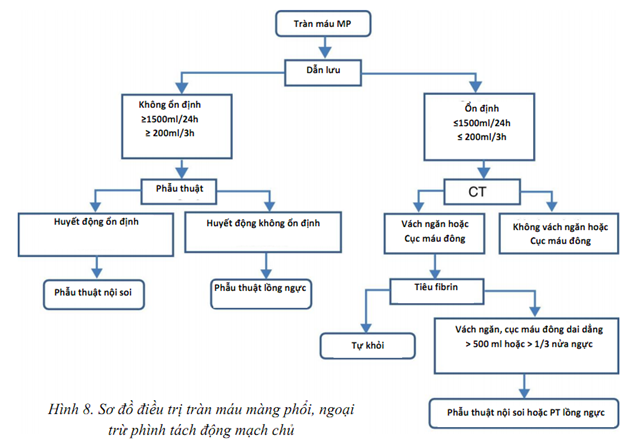
Tràn máu màng phổi cấp tính: Ỏ những bệnh nhân huyết động ổn định với tràn máu số lượng ít ( góc sườn hoành tù có giới hạn, hoặc tính toán thể tích < 300ml), kiểm soát lâm sàng và hình ảnh có thể được cân nhắc (B). Một cách khác ở những bệnh nhân mà tiếp tục với tràn máu màng phổi hoạt động, được nội soi màng phổi dưới hỗ trợ của video, cho phép tác động đến cầm máu60. Ở nhũng bệnh nhân huyết động không ổn định hoặc tính toán lượng dịch > 300ml, đặt một ống dẫn lưu ( 24 hoặc 28 F) ở đường nách giữa khoang liên sườn 6 và hướng về phía sau, sau đó cho kháng sinh dự phòng (B). Nếu dẫn lưu ban đầu > 1500ml/24h ( 20ml/kg cân nặng cơ thể) hoặc tốc độ dẫn lưu >200ml/h (3ml/kg cân nặng) liên tục > 3h, phẫu thuật lồng ngực được chỉ định (B).
Nếu tràn máu màng phổi nghi ngờ thứ phát sau vỡ phình động mạch chủ, dẫn lưu không có chỉ định vì nó làm thuận lợi cho việc hút kiệt máu (C). Tràn máu tồn dư hoặc đông lại. Số lượng nhỏ (tù góc sườn hoành) có thể điều trị bảo tồn với vật lý trị liệu và kiểm soát hô hấp (B).
Tràn máu màng phổi ước tính > 500ml với đóng kén tồn dư hoặc cục máu đông chiếm dữ từ 1/3 nửa ngực trở lên đòi hỏi điều trị để ngăn chặn biến chứng bán cấp (xẹp phổi, mủ màng phổi, viêm phổi) hoặc biến chứng mạn tính (xơ màng phổi) (B). Đặt ống dẫn lưu màng phổi được chỉ định trong tuần đầu. Nếu không hiệu quả, có thể bơm tiêu fibrin (urokinase) (B) vào trong khoang màng phổi. Những phương pháp khác hoặc sử dụng tiêu sợi huyết không hiệu quả, giải quyết sớm các cục máu đông bằng nội soi lồng ngực (B)60. Nếu nội soi lồng ngực không hiệu quả, hoặc tràn máu màng phổi mạn tính, và phổi không nở (do xơ màng phổi), phẫu thuật bóc vỏ màng phổi được chỉ định (B).
Phụ lục 1: Phân loại khuyến cáo và chất lượng bằng chứng theo hệ thống GRADE
|
A. Khuyến cáo phù hợp, bằng chứng chất lượng cao. |
|
B. Khuyến cáo phù hợp, bằng chứng chất lượng trung bình. |
|
C. Khuyến cáo phù hợp, bằng chứng chất lượng thấp. |
|
D. Khuyến cáo phù hợp, bằng chứng chất lượng rất thấp. |
|
E. Khuyến cáo yếu, bằng chứng chất lượng cao. |
|
F. Khuyến cáo yếu, bằng chứng chất lượng trung bình. |
|
G. Khuyến cáo yếu, bằng chứng chất lượng thấp. |
|
H. Khuyến cáo yếu, bằng chứng chất lượng rất thấp. |
Tài liệu tham khảo
V. Villena Garrido,J. Ferrer Sancho,L. Hernández Blasco,A. de Pablo Gafas,E. Pérez Rodríguez,F. Rodríguez Panadero
Diagnóstico y tratamiento del derrame pleural
Arch Bronconeumol, 42 (2006), pp. 349-372
H.J. Schünemann,R. Jaeschke,D.J. Cook,W.F. Bria,A.A. El-Solh,A. Ernst
An official ATS statement: grading the quality of evidence and strength of recommendations in ATS guidelines and recommendations
Am J Respir Crit Care Med, 174 (2006), pp. 605-614
C.E. Gordon,D. Feller-Kopman,E.M. Balk,G.W. Smetana
Pneumothorax following thoracentesis. A systematic review and meta-analysis
Arch Intern Med, 170 (2010), pp. 332-339
T. Havelock,R. Tech,D. Laws,F. Gleeson
Pleural procedures and thoracic ultrasound: British Thoracic Society pleural disease guideline 2010
Thorax, 65 (2010), pp. ii61-ii76
C. Hooper,Y.C.G. Lee,N. Maskell
Investigation of a unilateral pleural effusion in adults: British Thoracic Society pleural disease guideline 2010
Thorax, 65 (2010), pp. ii4-ii17
M. Metintas,G. Ak,E. Dundar,H. Yildirim,R. Ozkam,E. Kurt
Medical thoracoscopy vs CT scan-guided Abrams pleural needle biopsy for diagnosis of patients with pleural effusions
Chest, 137 (2010), pp. 1362-1368
S. Bielsa,J.M. Porcel,J. Castellote,E. Mas,A. Esquerda,R.W. Light
Solving the Light's criteria misclassification rate of cardiac and hepatic transudates
Respirology, 17 (2012), pp. 721-726
J.M. Porcel
Utilization of B-type natriuretic peptide and NT-proBNP in the diagnosis of pleural effusions due to heart failure
Curr Opin Pulm Med, 17 (2011), pp. 215-219
J.D. Chalmers,A. Singanayagam,M.P. Murray,C. Scally,A. Fawzi,A.T. Hill
Risk factors for complicated parapneumonic effusion and empyema on presentation to hospital with community-acquired pneumonia
Thorax, 64 (2009), pp. 592-597
N.A. Maskell,S. Batt,E.L. Hedley,C.W. Davies,S.H. Gillespie,R.J. Davies
The bacteriology of pleural infection by genetic and standard methods and its mortality significance
Am J Respir Crit Care Med, 174 (2006), pp. 817-823
J.E. Heffner,J.S. Klein,C. Hampson
Diagnostic utility and clinical application of imaging for pleural space infections
Chest, 137 (2010), pp. 467-479
P.C. Yang,K.T. Luh,D.B. Chang,H.D. Wu,C.J. Yu,S.H. Kuo
Value of sonography in determining the nature of pleural effusion: analysis of 320 cases
Am J Roentgenol, 159 (1992), pp. 29-33
J.E. Heffner,L.K. Brown,C. Barbieri,J.M. DeLeo
Pleural fluid chemical analysis in parapneumonic effusions. A meta-analysis
Am J Respir Crit Care Med, 151 (1995), pp. 1700-1708
F.J. Brims,S.M. Lansley,G.W. Waterer,Y.C. Lee
Empyema thoracis: new insights into an old disease
Eur Respir Rev, 19 (2010), pp. 220-228
H.E. Davies,R.J. Davies,C.W. Davies,BTS Pleural Disease Guideline Group
Management of pleural infection in adults: British Thoracic Society Pleural Disease Guideline 2010
Thorax, 65 (2010), pp. ii41-ii53
N.M. Rahman,N.A. Maskell,C.W. Davies,E.L. Hedley,A.J. Nunn,F.V. Gleeson
The relationship between chest tube size and clinical outcome in pleural infection
Chest, 137 (2010), pp. 536-543
N.M. Rahman,N.A. Maskell,A. West,R. Teoh,A. Arnold,C. Mackinlay
Intrapleural use of tissue plasminogen activator and DNase in pleural infection
N Engl J Med, 365 (2011), pp. 518-526
F. Sanchis Moret,E. Cases Viedma
Instilación de fibrinolíticos
Manual SEPAR de procedimientos. Procedimientos en patología pleural ii, pp. 5-14
R. Cameron,H.R. Davies
Intra-pleural fibrinolytic therapy versus conservative management in the treatment of adult parapneumonic effusions and empyema
Cochrane Database Syst Rev, (2008), pp. CD002312
Textbook of pleural diseases, 2nd ed.,
M. Tovar,M.J. Siedner,R.H. Gilman,C. Santillan,L. Caviedes,T. Valencia
Improved diagnosis of pleural tuberculosis using the microscopic-observation drug-susceptibility technique
Clin Infect Dis, 46 (2008), pp. 909-912
M. Pai,L.L. Flores,A. Hubbard,L.W. Riley,J.M. Colford
Nucleic acid amplification tests in the diagnosis of tuberculous pleuritis: a systematic review and meta-analysis
BMC Infect Dis, 4 (2004), pp. 6
Q.L. Liang,H.Z. Shi,K. Wang,S.M. Qin,X.J. Qin
Diagnostic accuracy of adenosine deaminase in tuberculous pleurisy: a metaanalysis
Respir Med, 102 (2008), pp. 744-754
H. Luzze,A.M. Elliott,M.L. Joloba,M. Odida,J. Oweka-Onyee,J. Nakiyingi
Evaluation of suspected tuberculous pleurisy: clinical and diagnostic findings in HIV-1-positive and HIV-negative adults in Uganda
Int J Tuberc Lung Dis, 5 (2001), pp. 746-753
S. Greco,E. Girardi,R. Masciangelo,G.B. Capoccetta,C. Saltini
Adenosine deaminase and interferon gamma measurements for the diagnosis of tuberculous pleurisy: a meta-analysis
Int J Tuberc Lung Dis, 7 (2003), pp. 777-786
J.M. Porcel
Tuberculosis pleural effusion
Lung, 187 (2009), pp. 263-270
N.R. Qureshi,N.M. Rahman,F.V. Gleeson
Thoracic ultrasound in the diagnosis of malignant pleural effusion
Thorax, 64 (2009), pp. 139-143
F. Rodríguez Panadero
Medical thoracoscopy
Respiration, 76 (2008), pp. 363-372
V.B. Antony,R. Loddenkemper,P. Astoul,C. Boutin,P. Goldstraw,J. Hott
Management of malignant pleural effusions
Eur Respir J, 18 (2001), pp. 402-419
N.A. Maskell,F.V. Gleeson,R.J.O. Davies
Standard pleural biopsy versus CT-guided cutting-needle biopsy for diagnosis of malignant disease in pleural effusions: a randomised controlled trial
Lancet, 361 (2003), pp. 1326-1330
V. Villena,A. López-Encuentra,F. Pozo,A. de-Pablo,P. Martín-Escribano
Measurement of pleural pressure during therapeutic thoracentesis
Am J Respir Crit Care Med, 162 (2000), pp. 1534-1538
M.E. Roberts,E. Neville,R.G. Berrisford,G. Antunes,N.J. Ali
Management of a malignant pleural effusion: British Thoracic Society Pleural Disease Guideline 2010
Thorax, 65 (2010), pp. ii32-ii40
F. Rodríguez Panadero,B. Romero Romero
Management of malignant pleural effusions
Curr Opin Pulm Med, 17 (2011), pp. 269-273
N.A. Maskell,Y.C. Lee,F.V. Gleeson,E.L. Hedley,G. Pengelly,R.J. Davies
Randomized trials describing lung inflammation after pleurodesis with talc of varying particle size
Am J Respir Crit Care Med, 170 (2004), pp. 377-382
I. Zahid,T. Routledge,A. Billè,M. Scarci
Best evidence topic. Thoracic oncology. What is the best treatment for malignant pleural effusions?
Interact Cardiovasc Thorac Surg, 12 (2011), pp. 818-823
T. Sioris,E. Sihvo,J. Salo,J. Räsänen,A. Knuuttila
Long-term indwelling pleural catheter (PleurX) for malignant pleural effusion unsuitable for talc pleurodesis
Eur J Surg Oncol, 35 (2009), pp. 546-551
N. Srour,K. Amjadi,A. Forster,S. Aaron
Management of malignant pleural effusions with indwelling pleural catheters or talc pleurodesis
Can Respir J, 20 (2013), pp. 106-110
R.K. Freeman,A.J. Ascioti,R.S. Mahidhara
A propensity-matched comparison of pleurodesis or tunneled pleural catheter in patients undergoing diagnostic thoracoscopy for malignancy
Ann Thorac Surg, 96 (2013), pp. 259-263
R. Myers,G. Michaud
Tunneled pleural catheters: an update for 2013
Clin Chest Med, 34 (2013), pp. 73-80
M.E. Van Meter,K.Y. McKee,R.J. Kohlwes
Efficacy and safety of tunneled pleural catheters in adults with malignant pleural effusions: a systematic review
J Gen Intern Med, 26 (2011), pp. 70-76
A.M. Olden,R. Holloway
Treatment of malignant pleural effusion: PleuRx catheter or talc pleurodesis? A cost-effectiveness analysis
J Palliat Med, 13 (2010), pp. 59-65
E. Cases,L. Seijo,C. Disdier,M.J. Lorenzo,R. Cordovilla,F. Sanchis
Uso del drenaje pleural permanente en el manejo ambulatorio del derrame pleural maligno recidivante
Arch Bronconeumol, 45 (2009), pp. 591-596
L. Ferreiro,J.M. Álvarez-Dobaño,L. Valdés
Enfermedades sistémicas y pleura
Arch Bronconeumol, 47 (2011), pp. 361-370
A. Balbir-Gurman,M. Yigla,A.M. Nair,Y. Braun-Moscovici
Rheumatoid pleural effusion
Semin Arthritis Rheum, 35 (2006), pp. 368-378
J.M. Porcel,J. Ordi-Ros,A. Esquerda,M. Vives,A.B. Madroñero,S. Bielsa
Antinuclear antibody testing in pleural fluid for the diagnosis of lupus pleuritis
Lupus, 16 (2007), pp. 25-27
D.L. Kamen,C. Srange
Pulmonary manifestations of systemic lupus erythematosus
Clin Chest Med, 31 (2010), pp. 479-488
J.M. Porcel
Pleural effusions from congestive heart failure
Semin Respir Crit Care Med, 31 (2010), pp. 689-697
N. Srour,R. Potechin,K. Amjadi
Use of indwelling pleural catheters for cardiogenic pleural effusions
Chest, 144 (2013), pp. 1603-1608
L. Ferreiro,F.J. González-Barcala,L. Valdés
Derrame pleural tras la cirugía de revascularización mediante derivación aortocoronaria
Med Clin, 138 (2012), pp. 300-305
M. Imazio,A. Brucato,M.E. Rovere,A. Gandino,R. Cemin,S. Ferrua
Colchicine prevents early postoperative pericardial and pleural effusions
Am Heart J, 162 (2011), pp. 527-532
J.M. Porcel,R.W. Light
Pleural effusions due to pulmonary embolism
Curr Opin Pulm Med, 14 (2008), pp. 337-342
P.H. Nielsen,S.B. Jepsen,A.D. Olsen
Postoperative pleural effusion following upper abdominal surgery
Chest, 96 (1989), pp. 1133-1135
M. Judson,J. Handy,S. Sahn
Pleural effusion from acute lung rejection
Chest, 111 (1997), pp. 1128-1130
J.T. Huggins,S.A. Sahn
Drug-induced pleural disease
Clin Chest Med, 25 (2004), pp. 141-153
R.W. Light
The undiagnosed pleural effusion
Clin Chest Med, 27 (2006), pp. 309-319
V. Villena,V. Pérez,F. Pozo,A. López Encuentra,J. Echave-Sustaeta,J. Arenas
Amylase levels in pleural effusions: a consecutive unselected series of 841 patients
Chest, 121 (2002), pp. 470-474
J.M. Porcel,E. Mas,J.M. Reñé,S. Bielsa
Hidrotórax de causa hepática: análisis de 77 pacientes
Med Clin, 141 (2013), pp. 484-486
E.E. McGrath,Z. Blades,P.B. Anderson
Chylothorax aetiology, diagnosis and therapeutic options
Respir Med, 104 (2010), pp. 1-8
L.M. Luengo,M.V. López,A.K. Blesa
Quilotórax: efecto del tratamiento nutricional
Nutr Clin Med, 4 (2010), pp. 17-27
W.G. Boersma,J.A. Stigt,H.J. Smit
Treatment of haemothorax
Respir Med, 104 (2010), pp. 1583-1587
Bài viết khác
-
HỘI NGHỊ NGHIỆM THU BÁO CÁO KẾT QUẢ ĐỀ TÀI NGHIÊN CỨU KHOA HỌC/ SÁNG KIẾN CẢI TIẾN CẤP CƠ SỞ NĂM 2023
HỘI ĐỒNG NGHIÊN CỨU KHOA HỌC BỆNH VIỆN 74 TRUNG ƯƠNG TỔ CHỨC HỘI NGHỊ NGHIỆM THU BÁO CÁO KẾT QUẢ ĐỀ TÀI NGHIÊN CỨU -
TỔ CHỨC TẬP HUẤN CHO NHÂN VIÊN Y TẾ.
TỔ CHỨC TẬP HUẤN HƯỚNG DẪN CHẨN ĐOÁN, ĐIỀU TRỊ, PHÒNG VÀ KIỂM SOÁT LÂY NHIỄM BỆNH SỐT XUẤT HUYẾT MARBURG; KỸ NĂNG -
HỘI THẢO KHOA HỌC THÁNG 4- NĂM 2023
HỘI THẢO KHOA HỌC THÁNG 4- NĂM 2023 -
HỘI ĐỒNG KHOA HỌC TỔ CHỨC ĐÁNH GIÁ, XÉT DUYỆT ĐỀ CƯƠNG ĐỀ TÀI NCKH/ SKCT CẤP CƠ SỞ NĂM 2023
HỘI ĐỒNG KHOA HỌC TỔ CHỨC ĐÁNH GIÁ, XÉT DUYỆT ĐỀ CƯƠNG ĐỀ TÀI NCKH/ SKCT CẤP CƠ SỞ NĂM 2023 -
VAI TRÒ CỦA ĐO CHỨC NĂNG HÔ HẤP TRONG TẦM SOÁT BỆNH LÝ
VAI TRÒ CỦA ĐO CHỨC NĂNG HÔ HẤP TRONG TẦM SOÁT BỆNH LÝ -
VỚI PHƯƠNG PHÁP GÂY MÊ, TỪ NAY NGƯỜI BỆNH SẼ KHÔNG CÒN PHẢI LO SỢ MỖI KHI THỰC HIỆN NỘI SOI
VỚI PHƯƠNG PHÁP GÂY MÊ, TỪ NAY NGƯỜI BỆNH SẼ KHÔNG CÒN PHẢI LO SỢ MỖI KHI THỰC HIỆN NỘI SOI -
NHỮNG ĐIỀU CẦN BIẾT VỀ BỆNH LAO MÀNG PHỔI
NHỮNG ĐIỀU CẦN BIẾT VỀ BỆNH LAO MÀNG PHỔI -
MỘT SỐ ĐIỀU CẦN BIẾT VỀ BỆNH LAO PHỔI
MỘT SỐ ĐIỀU CẦN BIẾT VỀ BỆNH LAO PHỔI -
MỘT SỐ THÔNG TIN VỀ BỆNH PHỔI TẮC NGHẼN MẠN TÍNH (BPTNMT)
MỘT SỐ THÔNG TIN VỀ BỆNH PHỔI TẮC NGHẼN MẠN TÍNH (BPTNMT) -
DIỄN BIẾN DỊCH COVID-19 MỚI NHẤT
Tình hình dịch COVID-19 mới nhất, số liệu chính thức của Bộ Y tế, cập nhật hàng ngày.




.jpg)
.jpg)
.jpg)


.jpg)

.jpg)



.jpg)